Интерстициальные заболевания легких представляют собой обширную и неоднородную группу заболеваний, различных по этиологии, клиническим и рентгенологическим проявлениям, патологоанатомическому субстрату и занимают до 10–15% в структуре всех болезней легких [1, 3, 6]. Группа интерстициальных болезней легких включает более 200 острых и хронических заболеваний, характеризующихся повреждением, воспалительными и фибропролиферативными реакциями, затрагивающими аэрогематический барьер [3]. Значительная часть интерстициальных болезней легких представлена заболеваниями, этиология которых остается неустановленной, что представляет большие трудности для диагностики, т.к. на основании рентгенологической картины их трудно отличить от болезней легких бактериальной природы (пневмонии), туберкулеза, онкологического процесса. Наиболее известный и распространенный из них — идиопатический фиброзирующий альвеолит (обычная интерстициальная пневмония). Природа этого заболевания не известна. Некоторые авторы относят его к коллагенозам — болезням соединительной ткани. Многие исследователи склонны считать идиопатический фиброзирующий альвеолит состоянием аутоиммуноагрессии с гиперергической реакцией соединительной ткани. Учитывая сходство морфологических изменений в легких при идиопатическом фиброзирующем альвеолите с другими фиброзирующими процессами в легких, М. Илькович [2] высказал предположение, что фиброзирующий альвеолит является не нозологической формой, а фазой (стадией) патологических процессов разной этиологии. Сюда же многие авторы относят аллергические фиброзирующие альвеолиты. Вместе с тем, морфологические признаки обычной интерстициальной пневмонии могут встречаться и при других формах фиброзирующего альвеолита, развивающегося вторично. Например, при системных заболеваниях соединительной ткани, лекарственной болезни, что представляет значительные диагностические трудности [1, 2, 3]. На фоне ИФА возможно развитие любой формы рака легкого: наиболее частыми гистологическими вариантами являются плоскоклеточный рак и аденокарцинома [4], описаны развитие бронхоальвеолярного рака, гигантоклеточного рака [6], бронхогенной карциномы [7]. В целом риск заболевания раком легких у больных ИФА выше в 14 раз, чем в общей популяции того же возраста, пола и длительности курения [6]. В исследовании BTS летальность была непосредственно связана с течением ИФА в 53% всех случаев, имела возможную связь с ИФА в 28 % и не была связана с ИФА в 14% случаев, рак легких был обнаружен у 12,6% всех умерших больных [5].
Мы приводим собственное клиническое наблюдение прогрессирующих фиброзирующих изменений легочного интерстиция неуточненной этиологии (идиопатический фиброзирующий альвеолит) в сочетании с онкологической болезнью, который представляет практический интерес с точки зрения сложности диагностики.
Пациентка 69 лет, обратилась в Международную клинику «MEDEM» с жалобами на одышку при минимальной физической нагрузке (речь, самообслуживание), преимущественно инспираторного характера, ощущение комка в горле при дыхании, кашель, малопродуктивный при глубоком дыхании; на повышение температуры тела до субфебрильных — фебрильных цифр, практически ежедневно, сопровождающееся артралгиями, миалгиями. Температура могла самостоятельно снижаться в течение 4-6 часов, но обычно требовался приём НПВС (диклофенак в/м, нурофен). Также больную беспокоили боли и отёчность в мелких суставах кистей рук, лучезапястных и плечевых суставах, утренняя скованность до 15 минут, ограничение движений в этих суставах. Периодически появлялись небольшие «узелки» в области мелких суставов кистей рук, исчезающие через несколько дней. Боли в суставах усиливались на фоне лихорадки. Пациентку беспокоили боли в паховых областях (миалгии?); реже — боли в пояснице (у пациентки имелось распространённое дегенеративное поражение позвоночника с грыжеобразованием). Другие жалобы: выраженная ночная потливость, ощущение учащённого сердцебиения (пульс в покое 75-80 уд/мин, при обычной нагрузке до 100-120уд/ мин), головокружения. По утрам пациентка отмечала покраснение кожи лица по типу «бабочки». Масса тела за последние полгода не снижалась.
Надо отметить, что до апреля 2007 г. пациентка чувствовала себя относительно здоровой, вела активный образ жизни. В апреле 2007 г. проходила обследование по поводу болей в пояснице, при фиброколоноскопии выявлена опухоль селезёночного изгиба толстой кишки, в связи с чем, 24 апреля 2007 г. выполнена левосторонняя гемиколонэктомия, гистологически выявлена умеренно дифференциированная аденокарцинома с инвазией, Т3N0M0. Затруднение дыхания больная отмечала сразу после операции. На 2-ой день после операции произошло отсоединение подключичного катетера, была кратковременная потеря сознания, со слов родственников, большая кровопотеря. После этого эпизода одышка стала беспокоить несколько больше, повысилась температура до 38,5-39 С. На фоне антибиотикотерапии температура снизилась до субфебрильных цифр.
С начала мая пациентка поступила на реабилитационное лечение в санаторий «Ольшаники» (Ленинградская область). В течение двух недель состояние больной прогрессивно ухудшалось: подъём температуры до фебрильных цифр, нарастание одышки (в покое), появились боли в суставах. В связи с нарастающими явлениями дыхательной недостаточности больная была госпитализирована в клинику семейной медицины при МСЧ №122. (21.05.07 — 1.06.07.) При обследовании были выявлены диссеминированные изменения в лёгких, которые были расценены как метастатические (двусторонняя пневмония на фоне метастатического поражении лёгких). Проведено лечение: цефазолин, сумамед, дексон. На фоне терапии интенсивность одышки несколько снизилась. Рентгенологические снимки и другие медицинские документы были проконсультированы в НИИ онкологии — со слов родственников больной была исключена метастатическая природа изменений в лёгких и высказано предположение о фиброзирующем альвеолите. Рекомендован приём преднизолона 10 мг/сут, препаратов калия.
После выписки из «клиники семейной медицины» сохранялась одышка, субфебрильная температура, боли в суставах. Для обследования и дальнейшего лечения пациентка госпитализирована в ГМПБ №2, отделение пульмонологии (с 08.06.07 по 21.06.07). Были выполнены повторные рентгенографии органов грудной клетки, оценена ФВД, проведено исследование на выявление ранних маркеров ревматоидного артрита. После обследования был установлен следующий диагноз: Экзогенный аллергический альвеолит, дыхательная недостаточность 2 степени. Бронхиальная астма смешанного генеза, лёгкое течение, вне обострения. Флебит подкожной вены левой нижней конечности. Проведённая терапия: инфузионная терапия с дексоном 16 мг 14 дней, препараты калия, магния, антибиотикотерапия, клексан, геликол, мазь с диклофенаком. Рекомендован дальнейший приём преднизолона 5 мг (метипред 4 мг) 5 и 3 таб/сут через день, а также приём препаратов калия, курсы ангиопротекторов, остеогон, мочегонные препараты, тромбо-АСС, гастропротекторы.
После указанного лечения больная почувствовала себя лучше — меньше беспокоило затруднение дыхания, боли в суставах. В этой связи пациентка постепенно снизила дозу принимаемых глюкокортикостероидов (до 12 мг и 4 мг метипреда через день). Состояние оставалось стабильным до конца июля. Далее вновь стали нарастать одышка, боли в суставах, фебрильная лихорадка.
Перенесённые и текущие сопутствующие заболевания, операции: в детстве болела коклюшем; в молодости — частые бронхиты, ангины, на фоне которых отмечались приступы удушья. Была диагностирована бронхиальная астма, принимала беротек (нерегулярно, короткий период времени); правосторонний нефроптоз; ретинопатия (точный диагноз не известен). С 2000 г. отмечалось повышение АД (АД мах до 180/100мм.рт.ст, «рабочее» АД было 160/80-90, принимала энап, верапамил. После операции с апреля 2007 г. АД редко выше 100/70). 1966 г. — кистозный фиброаденоматоз, выполнена секторальная резекция молочной железы слева. 1981 г. — правосторонняя гемиколонэктомия по поводу рака печёночного изгиба толстой кишки. 2001 г. — оперативное лечение по поводу межпозвонковых грыж шейного отдела позвоночника. В декабре 2002 г. — расширенная гистерэктомия по поводу рака тела матки + мест. луч. терапия, ОД 30 Гр (гистологическое заключение: аденокарцинома, в регионарных л/у изменений не выявлено). Из анамнеза жизни обращает на себя внимание отягощённая наследственность по онкопатологии: мать — рак матки, отец, сын — рак толстой кишки.
При осмотре общее состояние: удовлетворительное. Сознание ясное, питание удовлетворительное. Кожные покровы бледные, обычной влажности, чистые, тургор кожи несколько снижен. Периферических отеков нет. Периферические лимфатические узлы: слева пальпируется подмышечный лимфоузел, до 2 см, безболезненный, неспаянный с окружающими тканями. Дыхательная система: форма грудной клетки правильная, симметричная, активно участвует в акте дыхания. Перкуссия: в симметричных участках грудной клетки определяется ясный легочный звук. Аускультация: дыхание жесткое, равномерно проводится во все отделы лёгких, хрипы влажные, мелко— и среднепузырчатые, в нижних отделах обоих лёгких (при осмотре через две недели выслушиваются единичные сухие хрипы преимущественно в нижних отделах лёгких). Проба с задержкой дыхания — 20сек. Обращает на себя внимание значительный эмоциональный компонент одышки. Сердечно-сосудистая система: без особенностей. Система органов пищеварения — без особенностей. Мочевыделительная система — без особенностей.
Основные результаты лабораторной диагностики. Клинические анализы крови — уровни гемоглобина и эритроцитов в пределах нормы, уровень тромбоцитов на верхней границе нормы (400-450х109/л), отмечается повышение уровня лейкоцитов до 16,3-22,1х109/л на фоне терапии глюкокортикостероидами, лимфопения (лимфоциты 10-12%), миелоциты и метамиелоциты до 1%, однократно выявлены бласты в периферической крови 0,5% (от 22.05.07.). СОЭ ускорено до 42 мм/час. Общие анализы мочи — периодически выявлялась незначительная лейкоцитурия (до 100 Leu/mkl), остальные показатели в пределах нормальных значений.
Биохимические показатели: уровни креатинина, мочевины, холестерина, триглицеридов, АСТ, щелочной фосфатазы, холинэстеразы, железа, общего кальция в пределах нормальных значений, уровень мочевой кислоты на верхней границе нормы (341 ммоль/л), АЛТ — отмечалось повышение показателей в 2 раза выше нормы во время госпитализации в мае 2007 г. Уровень общего белка снижен до 53 г/л (от 09.06.07.); при электрофорезе белков сыворотки крови от октября 2007г. — незначительное снижение альбуминов (51,9%) с повышением относительного количества альфа-2-глобулинов (13%) и бета-глобулинов (15,1%). Повышены показатели креатининкиназы (до 204 U/l), лактатдегидрогеназы (до 333-437 U/l), С-реактивного белка (до 43 мг/л), фибриногена (5,34 /л).
С июня по октябрь 2007г. неоднеократно проводились исследования на выявление маркеров аутоиммунной патологии. В июне 2007г. в связи с болями в суставах исследовались ранние маркеры ревматоидного артрита (антикератиновые антитела, антинуклеарный фактор, ревматоидный фактор, антитела к ССР) — не выявлены. В августе на клеточной линии HEp-2 получен титр антинуклеарного фактора 1:649 (норма <1:40) с мелкогранулярным типом свечения ядра. Антитела к экстрагируемому ядерному антигену (ENA скрининг) — не обнаружены. В октябре при повторном обследовании на аутоиммунную патологию отмечено нарастание титра антинуклеарного фактора до 1:5120 (свечение PCNA (Proliferating cell nuclear antigen)), а также выявлены антитела к бета-2 гликопротеину I класса IgG 188.9 U/ml. Антифосфолипидные антитела волчаночного типа не выявлены.
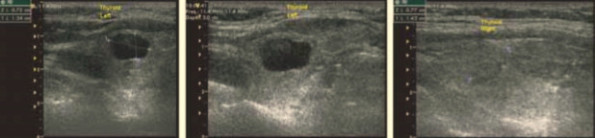
Основные данные инструментального обследования: УЗИ щитовидной железы (рис.1): узлы правой доли щитовидной железы, в левой доле — кистовидное образование 0,75х1,24 см, с неровными стенками, «+»ткань. Уровень ТТГ в пределах нормы (1,70 mkU/ml).
Рис. 1. УЗИ щитовидной железы.
УЗИ молочных желёз (октябрь 2007): сохранено значительное количество железистой ткани, в верхнее — наружном квадранте левой молочной железы по радиусу на 13 ч. в 1,5-2 см от соска на глубине 7,1 мм от кожи определяется овоидное гипоэхогенное узловое образование 10,5х7х5 мм, горизонтально ориентированное, с незначительно выраженным эффектом дистального звукоусиления. Под ним располагается образование 4,1х3,1 мм аналогичной эхоструктуры. Слева определяются два гиперплазированных аксиллярных лимфоузла 12х7 мм и 6,1х4,6 мм. Заключение: Эхопризнаки диффузно-очагового фиброаденоматоза, фиброаденом левой молочной железы, гиперплазии левых подмышечных лимфоузлов.
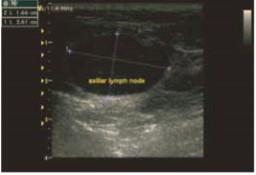
Выполнено гистологическое и гистохимическое исследование увеличенного подмышечного лимфатического узла (рис.2): субтотальное разрастание метастатического рака, с солидной и диффузной компоновкой раковых клеток (низкой степени дифференцировки). При иммуногистохимическом исследовании с использованием антител к эстрогеновым и прогестероновым рецепторам, а так же панцитокератину выявлено: эстроген — продукт реакции в опухолевых клетках отрицательный; прогестерон — продукт реакции в опухолевых клетках отрицательный; панцитокератин — продукт реакции в опухолевых клетках положительный (+++). Сделано заключении, что в присланном лимфатическом узле — метастаз низко дифференцированной опухоли эпителиального генеза.
Рис. 2. УЗИ подмышечного лимфоузла.
ЭКГ: выявляются незначительные нарушения внутрижелудочковой проводимости, в остальном без особенностей. Эхокардиография (июнь 2007 г.)— полости сердца не расширены, миокард не утолщен, сегментарных зон нарушения сократимости ЛЖ не выявлено, показатели общей сократительной способности ЛЖ в норме, диастолическая функция ЛЖ не нарушена, МК без особенностей, Ао и аортальный клапан не изменены, клапанный аппарат функционирует нормально, правые отделы не расширен.ы, систолическое давление в ЛА не повышено. В августе 2007г. — появились ЭхоКГ-признаки «лёгочного сердца»: увеличение и гипертрофия правых отделов (ПЖ 3,28 см, ПП 3,8х4,3 см), ЛА 2,4 см, ПСПЖ (0,46 см) , ЛГ 1 ст., диастолическая дисфункция желудочков по 1 типу, нерезкие атеросклеротические изменения МК и АоК, митральная регургитация 1 ст.
При проведении бодиплетизмографии (июнь 2007 г). ОЕЛ была в пределах нормы (93,2%), ОЛЛ умеренно снижен (79,4%) при сохранении в пределах нормы ЖЕЛ (113%). Бронхиальное сопротивление при спокойном дыхании не изменено. При оценке форсированного вдоха убедительных данных за нарушение бронхиальной проходимости не выявлено (ОФВ1 — 106%). Диффузионная способность лёгких умеренно снижена за счёт уменьшения функционирующей парен химы лёгких (67,2%). При исследовании ФВД в августе отмечена отрицательная динамика : ОЕЛ снизилась до 69%, ЖЕЛ— на нижней границе нормы (80%), значительно снижен ОЛЛ (56%). Воздухонаполненость лёгких на уровне спокойного выдоха значительно снижена (ВГО 68%). Бронхиальное сопротивление вдоха в пределах нормы. По результатам спирометрии — очень лёгкие нарушения проходимости дыхательных путей (ОФВ1 — 79%Д). Проба с бронхолитиком (200 мкг вентолина) отрицательная. Диффузионная способность лёгких при задержке дыхания резко снижена (42%). Объём альвеолярной вентиляции значительно снижен (63%). Парциальное напряжение в артериализированной капиллярной крови с коррекцией на температуру тела (37,5 С) кислорода — умеренно снижено (РаО2 60,7 мм.рт.ст., 79%Д), углекислого газа — значительно снижено (РаСО2 22,4 мм.рт.ст.). Т.е. у пациентки имеется значительно выраженный рестриктивный вариант изменений механики дыхания, сочетающийся с лёгкой генерализованной обструкцией, с резким ухудшением лёгочного газообмена с умеренной гипоксемией в покое и значительной гипокапнией вследствие выраженной гипервентиляции.
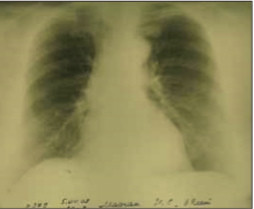
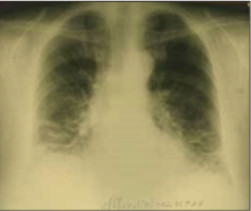
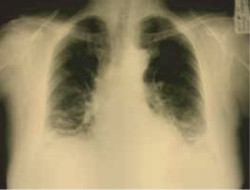
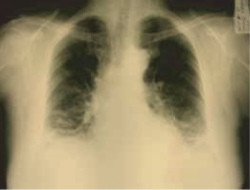
На рентгенограммах и компьютерных томограммах органов грудной клетки (рис. 4, 5, 6, 7), начиная с мая 2007г. в обоих лёгких по сравнению с апрелем 2007г.(рис.3) отмечается постепенное усиление и деформация лёгочного рисунка за счёт интерстициального компонента, в средних и нижних долях субплеврально определяются участки понижения прозрачности лёгочной ткани по типу «матового стекла», постепенное нарастание фиброзных изменений преимущественно в нижних долях.
Рис. 3. Изменения в лёгких в пределах возрастной нормы (апрель 2007 г.).
Рис. 4. В обоих лёгких, преимущественно в прикорневых и нижних отделах, определяется усиление и деформация лёгочного рисунка за счёт интерстициального компонента, с линейными дистелектазами. Корни нечёткие, но не расширены (июнь 2007г.).
Рис. 5. Фиброзирующий альвеолит, прогрессирование интерстициальных изменений с развитием «сотового лёгкого» (август 2007г., отмечаются распространённые интерстициальные изменения в виде сетчатости, в средних и нижних отделах обоих лёгких, участки понижения прозрачности по типу «матового стекла).
Рис. 6. Объем нижних долей уменьшен, очаговых и инфильтративных изменений не определяется. Легочный рисунок в нижних долях деформирован, усилен, имеет тяжистый рисунок. На этом фоне субплеврально, в области боковых синусов имеются локальные неоднородные уплотнения неправильно-треугольной формы, с размерами до 2,5х2,5 см. Корни легких умеренно расширены, уплотнены. Бронхопульмональные и паратрахеальные лимфатические узлы не увеличены. Синусы свободны. (октябрь 2007г.).
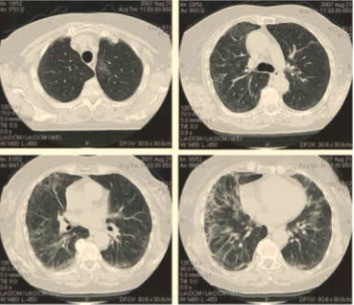
Рис. 7. Многослойная спиральная КТ грудной клетки.
Во всех отделах лёгких прослеживаются множественные участки инфильтрации лёгочной ткани преимущественно по типу «матового стекла». Участки инфильтрации преимущественно расположены субплеврально, на фоне инфильтрации прослеживаются просветы бронхов. Прослеживаются лимфатические узлы средостения — паратрахеальные, бифуркационные, бронхопульмональные диаметром до 15 мм.(дата??? )
С целью уточнения диагноза в октябре 2007г. проведены ренгенография кистей, ФБС, ФГДС, МРТ головного мозга, колоноскопия.
На рентгенограммах кистей рук определяются распространённые трофические изменения, несколько снижена высота межсуставных щелей.
При эндоскопическом исследовании бронхов выявлен диффузный катаральный эндобронхит с атрофией слизистой, трахеобронхиальная дискинезия 2 ст. (только при напряжении). В промывных водах бронхов: сплошь слизь, нейтрофильные лейкоциты, кокковая бактериальная микрофлора, фрагменты железистого эпителия с признаками дегенеративных изменений, признаки воспаления. Проведено исследование мокроты методом ПЦР, микобактерии туберкулеза не обнаружены. На МРТ признаков объёмного патологического образования головного мозга не получено, МР-картина начальной дисциркуляторной энцефалопатии и МРпризнаков арахноидальных изменений головного мозга. При проведении спиральной КТ органов брюшной полости (с контрастированием) отмечено увеличение размеров печени (19,4х11,5х17,7 см), в остальном-без особенностей. Эндоскопическое исследование кишечника: оперированная толстая кишка, нормально функционирующий межкишечный анастомоз, лигатуры анастомоза с локальным воспаление, варикозное расширение вен прямой кишки, комбинированный геморрой. ФГДС: поверхностный гастрит (гиперацидное состояние), вторичный дуоденит (косвенные признаки патологии панкреато-биллиарной зоны, недостаточность кардии. Больная проконсультирована доцентом кафедры фтизиатрии ВМедА Спицыным М.Г., активный туберкулез лёгких в настоящее время исключен.
22.10.07. пациентка была представлена на клинический разбор, который провел профессор Обрезан А.Г. при участии сотрудников кафедры госпитальной терапии и международной клиники «Медем», врачей— ординаторов и интернов.
В результате коллегиального обсуждения, были высказаны нижеследующие суждения. Основными ведущими синдромами у пациентки являются:
1. Воспалительный (субфебрильная температура, повышенное СОЭ, повышенные неспецифические показатели активности воспалительного процесса: СРБ, фибриноген).
2. Синдром фиброзирующего альвеолита (характерные рентгенологические изменения).
3. Сидром метастатического поражения подмышечного лимфатического узла. (недифференцированный рак эпителиального генеза).
4. Суставной синдром (арталгии, деформация мелких суставов кистей рук, наличие рентгенологических изменений в области ЛЗС, межфаланговых суставов кистей рук — снижение высоты суставных щелей, мелкие кистозные образования в эпифизах костей, признаки остеопороза).
5. Синдром иммунологических изменений — нарастание титра антинуклеарного фактора, наличие антител к бета-2 гликопротеину I класса IgG.
В результате осмотра пациентки, анализа имеющихся синдромов, присутствующими врачами были сделаны следующие предположения:
1. Маловероятным представляется наличие у больной гематологического заболевания: выход бластов и юных форм нейтрофилов в периферическую кровь свидетельствует об агрессивном течении воспалительного процесса.
2. Нет достаточных критериев для диагностики ревматоидного артрита.
3. Нет типичных проявлений и критериев диагностики васкулита, но при этом не исключён диагноз узелкового периартериита: васкулита, для которого характерна высокая температура тела, полиартрит, полимиалгии, поражение лёгких, в т.ч. по типу альвеолита (до 15 % случаев).
4. У пациентки высока вероятность наличия идиопатического фиброзирующего альвеолита, который может манифестировать как острая интерстициальная пневмония, и причиной этого могло быть инфекционное поражение (бактериальная или вирусная инфекция) в послеоперационном периоде. Симптом одышки выражен в меньшей степени, чем при типичном течении фиброзирующего альвеолита, но, возможно, это связано с относительно небольшой длительностью заболевания и ранним началом терапии глюкокортикостероидами, а также адаптацией к ней пациентки. Типичная клиническая картина фиброзирующего альвеолита развивается обычно в течение 2-3 лет от начала заболевания. В пользу этого диагноза свидетельствуют также наличие таких характерных симптомов как невозможность глубокого вдоха, крепитирующие и «целофановые» хрипы в нижних отделах лёгких, типичные рентгенологические признаки — симптом «матового стекла», трансформирующийся в фиброзные изменения. Характерна отрицательная динамика показателей ФВД и газообмена: нарастание гипоксии, снижение диффузионной способности лёгких, уменьшение лёгочных объёмов. Из лабораторных специфических показателей типично для фиброзирующего альвеолита и других интерстициальных поражений повышение уровня ЛДГ — фермента, вырабатываемого альвеолярными макрофагами и альвеолоцитами II типа. Нехарактерны для фиброзирующего альвеолита: лихорадка, отсутствие снижения массы тела. В тоже время фиброзирующий альвеолит может являться симптомом ДЗСТ, а у 20 — 40% больных ИФА без сопутствующих ДЗСТ имеются повышенные титры ревматоидного и антинуклеарного факторов. В исследовании BTS положительный ревматоидный фактор был выявлен у 19% пациентов и антинуклеарный фактор — у 26% [4].
5. Высока вероятность наличия у пациентки онкологической болезни, в пользу которой: длительный онкологический анамнез, отягощенная наследственность, наличие паранеопластических реакций (субфебрилитет, суставной синдром, повышение неспецифических показателей активности воспалительного процесса), наличие очаговых образований в щитовидной и молочных железах, морфологические изменения в периферическом лимфоузле. Однако, для онкологической болезни не характерны хорошее самочувствие пациентки, отсутствие похудания, отсутствие ухудшения состояния на фоне приема ГКС.
Принято решение, что основным заболеванием на данный момент можно считать: Новообразование неуточненной локализации (молочная, щитовидные железы, легкие?), TхNxM1; конкурирущим — заболевание аутоиммунного генеза (идиопатический фиброзирующий альвеолит, ДЗСТ?). Дальнейший диагностический поиск должен быть оптимизирован по следующим направлениям: 1. Биопcия очаговых образований молочной и щитовидной желез для гистологического исследования. 2. Пересмотр заключений морфологических исследований удаленных новообразований матки и кишечника, периферического подмышечного лимфоузла (исключение абсолютизации результатов цитологического исследования). 3. Дополнительное иммуногистохимическое исследование удаленного лимфоузла с целью выявления органоспецифических маркеров. 4. Открытая биопсия легких, которая считается «золотым» диагностическим стандартом при ИФА, позволяет установить диагноз и предсказать прогноз заболевания. Проведение открытой биопсии легких диктуется также невозможностью установления диагноза без инвазивных методов и необходимостью выбора терапии. Однако, пожилой возраст пациентки, наличие у нее значительного количества сопутствующих заболеваний ставит под сомнение возможность проведения этого метода обследования.
Обсуждаемый случай представляет несомненный интерес в связи с тем, что несмотря на значительный объем проведенных обследований, мы не получили ответов на следующие вопросы:
1. Есть ли у пациентки онкологическое заболевание?
2. Являются ли изменения в легких метастатическими проявлениями онкологического процесса или это рак легкого, развившейся на фоне ИФА? 3. Какова дальнейшая тактика лечения пациентки в отношении продолжения приема ГКС при сочетании имеющихся двух заболеваний (онкологическое и аутоиммунное)?
3. Целесообразно ли назначение цитостатиков (показаны при основном и конкурирующем заболевании)?
Литература:
1. Авдеева, О.Е. Идиопатический фиброзирующий альвеолит/ О. Е. Авдеева, С.Н. Авдеев, А. Г. Чучалин // Рус. мед. журнал. — . — № . — С. — .
2. Илькович, М. М. Интерстициальные болезни легких / М М. Илькович // Заболевания органов дыхания. — СПб.,1998. — С..109–318.
3. Коган, Е.А. Фиброзирующий альвеолит — современные аспекты проблемы / Е. А. Коган // Архив Патол. — 1995. — №4 . — С. 5–11.
4. Corrin, B. Pathology of interstitial lung disease / Corrin B. // Semin Resp Crit Care Med. — 1994. — № 15. — С. 61–76.
5.. British Thoracic Society study of cryptogenic fi brosing alveolitis: current presentation and initial management / Johnston IDA [et al.]// Thorax. — 1997. — № 52. — С.38–44.
6. Panos, R J. Therapy and managment of idiopathic pulmonary fi brosis / Panos R J // CompTher. — 1994.— № 20. — P. 289–293.
7. Turner-Warwick, M. Cryptogenic fi brosing alveolitis: clinical features and their infl uence on survival / Turner Warwick M., Burrows B., Johnson A. // Thorax. — 1980. — № 35. — P.171–180.
Источник: Обрезан А.Г., Стрельников А.А., Куколь Л.В., Родионова Д.В. Интерстициальные заболевания легких: Трудный диагностический случай //медицина. XXI век № 2 {11} 2008, с. 105-111